


星野耳鼻咽喉科睡眠呼吸センター
兵庫県西宮市田中町3-1
エイヴィスプラザ総合医療フロア
■阪神西宮駅 徒歩1分 南側正面
■阪神芦屋駅から6分
■阪神尼崎駅から15分

【駐車場のご案内】
「エイヴィスプラザ地下駐車場」をご利用ください。
診察後、1時間駐車券を受付にてお渡しいたします。
※診察を受けられていない場合(受付対応または看護師・検査技師対応のみ)は お渡ししておりません。
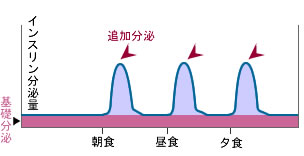
同じ糖尿病でも、インスリンの分泌パターンは違っており、その状態に合わせて治療法を変える必要があります。
■2型糖尿病になる前後の肥満者に多いインスリン分泌パターン
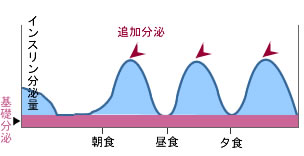
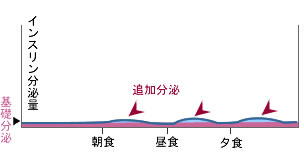
■もともとインスリン分泌能力の限界が低い場合
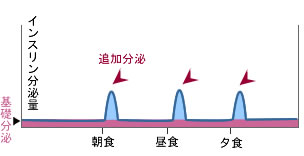
■インスリンがある程度分泌能が残っているパターン
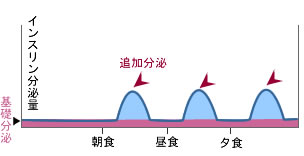
■インスリン分泌が絶対的に不足のパターン
高血圧は、体質の遺伝だけでなく、生活習慣が原因の大きな部分を占めています。薬だけに頼りきらず、血圧を上げる生活上の問題点を以下のようなポイントで修正しましょう。
戦後、糖尿病は30倍に激増しました。現在の日本では40才以上の4人に一人が糖尿病の疑いがあります。糖尿病の9割以上は2型糖尿病という生活習慣病で、増加しつつあるのはこのタイプです。 遺伝的に2型糖尿病になりやすい体質をもつ人が、中年以降、肥満と運動不足をもとに発症してきます。糖尿病の本当の怖さは慢性合併症です。
目の合併症(網膜症)による失明者が年間3.500人、腎臓の合併症(腎症)による腎不全で血液透析が必要になる人が年間13.000人、足の壊疽を起こして切断する人が年間3.000人も発生しています。しかも脳梗塞・心筋梗塞の発症も非糖尿病者の2~4倍に増えます。糖尿病の治療の最大の目的は、これらの慢性合併症の発症予防です。
◆糖尿病に対して、医療側が取り組む戦略は、以下のような三段階に分かれています。
| 第一段階(一次予防):糖尿病にならないようにしよう。 |
| 肥満しないように気をつける。規則正しい食習慣と適度な運動。 |
| 第二段階(二次予防):糖尿病になっても、合併症が出ないようにしよう。 |
| 食事・運動・薬物療法で血糖値をコントロール。 定期的な通院、合併症チェック。 他の生活習慣病(高血圧・高脂血症など)の治療。禁煙。 |
| 第三段階(三次予防)糖尿病で合併症が出ても、日常生活で困らない程度にとどめよう。 |
定期的通院による全身管理 合併症の進行度合いに応じた治療法の変更。 合併症悪化に対する早期発見・早期治療。 失明・末期腎不全・壊疽による下肢切断・動脈硬化性疾患による死亡を防ぐ。 |
第一段階は主に行政などが行っている領域です。この段階で留めておけば、糖尿病にはなりません。健康保険の適応の関係もあり、患者様が医院へ来られ、治療を受けられるのは第二・第三の段階です。
第二段階のかたは、一見しては病気とわかりませんが、この段階で留められるかどうかが、あなたの将来の健康度を決めるでしょう。第三段階を超えてしまっては、もはや医療の敗北なのです。
検診のときやかかりつけの先生から、「尿に糖が少しおりている」「ちょっと血糖が高め」「糖尿病のなりかけ」「軽い糖尿病」「糖尿病と正常の境界」、というようなことを言われたにもかかわらず、そのままにしているあなた、たぶん、まだ体はピンピンしていますよね? なあに、まだ大丈夫さ、と思いたくなります。でも、ここが考えどころ。もう糖尿病になっているかもしれません。今が大事なときなのです。
そもそも正常の血糖値がわからねば、高血糖も低血糖もわかりません。そこから見ていきましょう。
血糖は食事により変動していますので、正常範囲の設定は空腹時と食後の2時間で行っています。1回の採血だけで糖尿病と確定できるわけではありませんが、空腹時血糖では60~109㎎/dlが正常範囲、126㎎/dl以上は糖尿病域です。食後2時間血糖では140㎎/dl程度までが正常域、200mg/dl以上は糖尿病域です(下図)。

この図を見ていて気づかれましたか?糖尿病と正常の間に「境界」というのがありますね。 2型糖尿病では、いきなり正常から糖尿病になるのではなく、徐々に糖尿病へ近づいていき、この境界域に入り、更に糖尿病になっていきます。境界域にはいったら、同様の生活習慣を続けている限り、糖尿病へ向かっていきます。境界だから大丈夫と考えないでください。
もし、糖尿病になっていたとしても、今のうちなら、比較的楽に、制限も少なく、血糖値を正常化できて健康状態を保てるかもしれません。今までのあなたの生活パターンが体に合わず血糖があがってきたのですから、これを改めずに放っておけば2型糖尿病は確実に悪化します。合併症をあちこちに作り、治療が難しい怪物を呼び込んではいけません。
■ここでするべき検査
(糖尿病かどうかの診断に)ブドウ糖負荷試験、食後2時間血糖値など
2型糖尿病になりやすい人は、遺伝的に次のような弱点があると考えられています。
■インスリン分泌反応が遺伝的に問題あり。
食後のインスリン分泌能力に限界がある。 食後早期のインスリン分泌反応が低い。
■肥満しやすい遺伝子をもつ。
エネルギー節約型の肉体になっていて、普通の人に比べ太りやすい体質 です。
こう聞いたら、糖尿病は先祖の責任にしたくなってきますね? でも父母、祖父母代々糖尿病だったという家系はそうはありません。遺伝子は家系代々受け継がれてきたもので、数代でそうそう変化するものではありません。やはり糖尿病は「なりやすい」「なりにくい」はあっても、出生後の食生活や運動不足に依存するところが大きいのです。
■今の血糖値が悪いのか、合併症が進んでいて悪いのか?それともどっちも悪いのか?
それをよく確認しましょう。とくに自分の合併症の進み具合については、よく知っておくべきです。わからない人は、医師に聞きましょう。まだ合併症チェックができていなければ、必ずしてもらいましょう。コントロールの悪い糖尿病は静かにあなたの体を蝕みます。自分の体の状態は自分で把握しておく必要があります。医師まかせばかりではいけません。
高血糖が長引くと、目立ってやられるところがあります。三大合併症(細小血管障害)といわれる眼・腎臓・神経の障害と、大血管障害と呼ばれる動脈硬化の進行です。
三大合併症は血糖コントロールが不十分だと、糖尿病になって、5年くらいからはじまり、10年でほぼ全員にあらわれ、15年以上で末期的な状態に陥ります。これらの合併症を「治す」治療法はまだ研究段階ですので、いまは発症・進行の予防に努めなければなりません。
動脈硬化症は糖尿病になる前、すでに境界型の段階から健康なかたに比べて進んできています。少なくとも、糖尿病と診断された時点で動脈硬化の状態のチェックをすぐ行わなくてはなりません。
■ここでするべき検査
(動脈硬化評価のための検査)頚動脈エコー、大動脈脈波検査上下肢血圧比(ABI)など
糖尿病と診断されたら、とりあえず眼の検査は一度受けましょう。2型糖尿病ではいつから始まっているかわからないので、網膜症がすでに出ているかもしれないからです。
高血糖が侵す眼の部位は、「水晶体」と「網膜」です。水晶体では白内障を早くから起こします。 網膜では高血糖が続くと、以下のように悪化してきます。
| 網膜血管が閉塞 | → | 網膜の酸素欠乏 | → | 脆弱な血管が新生 | → | 新生血管が破綻し 眼底出血(視力低下) |
| 網膜の浮腫(視力低下) | ||||||
| 網膜血管からの血液内容漏れ出し | → | 網膜へ沈着(視力低下) | ||||
■それでは、眼底(網膜)が糖尿病によって侵されていく状況を写真で見てみましょう。
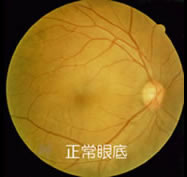
正常眼底(右眼)
視神経乳頭部から動脈と静脈が入ってきて、上下に分かれています。
この血管の上下のアーチの真ん中に薄暗く見える黄斑部があります。
ここが眼でよく見えるところで、最も重要な場所です。
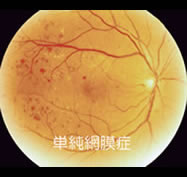
単純網膜症
小さな点状・斑状の出血と、硬性白斑(輪郭のシャープな白い斑点)が出てきています。
黄斑部には病変が及んでおらず、ご本人の自覚症状はありません。(まだ見えている!)
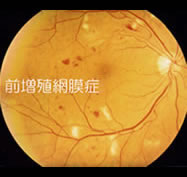
前増殖網膜症
点状・斑状の出血に加えて、軟性白斑(綿ぼこりのようなふわっとした感じの白い斑点)が出てきました。
ここでは虚血が起こっていて酸素欠乏になっており、新生血管が発生する寸前です。ここまで進んでも、黄斑部が無事なので自覚症状はありません。(まだ見えている!!)
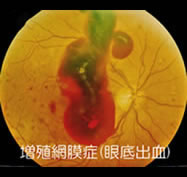
増殖網膜症
眼底出血) 網膜の血流不足を補うため、血管が新しく網膜に湧いてきます(新生血管)。この血管はもろく、容易に破れて大きな眼底出血を起します。
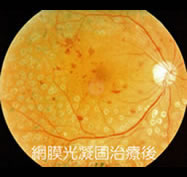
増殖網膜症レーザー光凝固後
前の写真のかたのレーザーを使った治療後です。眼底の大出血が収まってから、網膜の周辺部をレーザーで光凝固して虚血を最小限にし、新生血管の再発を予防意します。
■ここでするべき検査
眼科受診(眼底検査、白内障検査、眼圧検査 など)
腎臓は小さな腎臓(糸球体 しきゅうたい)が約200万個も集まってできたものです。
という3つの働きがあります。長期の高血糖は腎機能を10~30年の経過で徐々に悪化させ、最後は機能が全滅し腎不全なってしまいます。
腎不全になると1~3の機能が失われる結果、高血圧・浮腫・心不全・疲労倦怠・食欲不振・貧血・骨軟化症を起こし、人工透析をしないと生命が保てなくなります。
■ここでするべき検査
尿タンパク検査(尿中微量アルブミン含む)、腎機能の血液検査(BUN・尿酸・クレアチニンなど)
神経障害は足の裏の指先から、静かにはじまります。足の裏を細い糸や音叉の振動でそっと刺激してみると、わずかな足の感覚の異常がみつけられます。アキレス腱を軽く叩いて足首が曲がる動き(アキレス腱反射)も出なくなっていることがあります。初めはこのような検査のみの異常ですが、高血糖が年余にわたると自分でも「しびれ」を感じるようになり、さらには「電気が走るように痛く」さえなってきます。糖尿病性神経障害に侵された足は「鈍さ」と「異常感覚」が同居しています。
神経障害が高度になると、わずかな靴擦れ・足にあわない靴での圧迫・ヤケドなどからできた足の小さな傷に気づかず、広がり、ついには壊疽(えそ)へと進んでしまうような例もでてきます(写真)特に寒い季節、神経障害のすすんだ足の持ち主は壊疽のハイリスク群として、診察毎の足のチェックとフットケア教育を行います。
神経は全身にありますので、足以外の場所にも神経障害はでてきます。特に自律神経を侵すと、起立性低血圧、男性性機能障害、胆石症、胃腸運動障害による便秘・下痢、無自覚性低血糖、無痛性心筋梗塞などを起こし、突然死の原因となることもあります。
動脈硬化は年齢が進むにつれ、だれにでも起こります。糖尿病は一般に「血管を10歳老いさせる」といわれ、実際の年齢よりも血管年齢は進みやすくなっています。糖尿病男性では30才代の心筋梗塞なども珍しくありません。女性でも糖尿病があると女性ホルモンによる抗動脈硬化作用は減弱し、心血管事故の発生が男性並みに近づきます。
糖尿病の死因は腎疾患によるものも含めると、血管による病気が目立ち、平均寿命も男性9.4年、女性13.5年の短縮がみられます。
| 日本人糖尿病の死因(1981~1990) |
|---|
第一位:血管障害(腎症・虚血性心疾患・脳血管障害)39.3% 第二位:悪性新生物 29.2% 第三位:感染症 10.2% |
(坂本信夫ら、糖尿病 39(3):221~236,1996)
高血糖による白血球機能の低下、動脈硬化と神経障害の進行による微小な循環障害による組織修復力の低下によって、感染に対する抵抗力が低下します。血糖値が250㎎/dlを超えると白血球が感染源に向かう力(遊走能)や攻撃力(殺菌能など)が低下しています。
足趾の水虫(白癬症)などは多くのかたにみられます。 長期の高血糖放置の結果、重症感染症になっていることもあります。このようなかたでは神経障害も進んでいるためか、自覚的な重症感がなく、かなり症状が悪化されてから受診されるケースもあります。
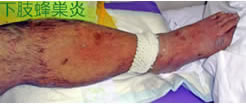
引掻き傷から皮下に細菌感染を起こし、左膝以下の下肢がはれ上がった中年男性。(下肢蜂巣炎、糖尿病放置例)
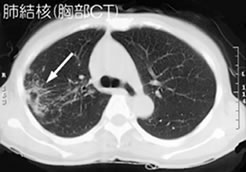
長引く咳で肺結核(矢印)がわかった糖尿病の中年女性。

無治療で放置し高血糖が長期間つづいていた糖尿病女性が家族に連れられて受診されたことがありました。やせ細って弱り、背中の皮膚の下がぶよぶよしていましたので切開しますと、血混じりの膿が入れ物一杯にまで流れでてきて驚きました。 (背部皮下膿瘍からでてきた大量の膿)
感染に弱い糖尿病のかた、とくに高齢者では、肺炎による死亡を避けるため、流行期にはインフルエンザの予防接種をお勧めします。また、肺炎の原因菌として多い肺炎球菌に対する抵抗力をつける肺炎球菌ワクチン(ニューモバックス)もありますので、詳しくは当院医師にお尋ねください。
睡眠時無呼吸症候群では、筋肉や肝臓などでのインスリンの働きが落ち(インスリン抵抗性)、インスリンが無駄使いされる状態が起こって、2型糖尿病になりやすくなります。すでに糖尿病のかたでは更に血糖値が悪化します。また、合併症である糖尿病性網膜症も進みやすくなります。
CPAPで治療を開始すると2日間でインスリン抵抗性がとれると報告されており、随伴する肥満などとは独立して、睡眠時無呼吸症候群が高血糖を招く因子となっていると考えられています。
2型糖尿病の8割は薬を使わず、食事療法・運動療法で血糖をコントロールできます。
一日の適正なエネルギー量は、身長と体を使う程度できまります。2型糖尿病の場合、発症5年以内くらいの早い時期では、
1)夜食・おやつ・糖分入り飲料の禁止、2)三度の食事を摂取、3)油脂を減らし野菜を多く、4)節酒
だけで、薬を使わずに改善するケースも結構多いです。
昭和40年以前の日本では職業や家事での肉体労働量が多く、それが十分な運動となっていました。平成時代では自動車や家電製品の普及、体動の少ないサービス業の増加、塾通いなどが運動不足社会を作り上げています。このような時代では、意識的に運動の機会を設けないと、都市生活者では慢性的な運動不足を脱することはできません。
具体的な運動の方法は、肥満治療の際とほとんど同じです。当ホームページのいびき 睡眠時無呼吸症候群の内科治療の運動療法の項を参考になさってください(→内科治療)。
私が医師になった20数年前には一般的な糖尿病薬はスルホニル尿素薬ぐらいしかなく、内服薬治療での工夫はほとんどできなかった覚えがあります。その後、新薬の開発が進み、現在では糖尿病の飲み薬は働き方別に大きく3つのグループに分かれてあります。糖尿病の状態はひとりひとりで異なります。性別は?年齢は?肝機能は?インスリンの出具合は?肥満の度合いは?職業は?体を動かす方?生活リズムは?薬はちゃんと飲めるほう?これらの情報をすべて吟味したうえで、個人にあった内服薬の組み合わせを決めていきます。どれもインスリンのかわりをする薬ではありませんので、自分の膵臓のインスリンが枯渇してくれば、内服薬での効果は落ち徐々に血糖コントロールは難しくなっていきます。
■インスリン分泌促進薬
膵臓に働きインスリンの分泌を促す。2型糖尿病に使用。低血糖を起しうる。
| スルホニル尿素薬 (SU薬) | インスリン分泌促進作用は強力。使いすぎは膵臓からのインスリン分泌が 早く弱る可能性がある。 | 主な薬:アマリール、ダオニール、オイグルコン、グリミクロン |
| 速効型インスリン分泌促進薬 | 食事直前に飲み食後高血糖を抑制する。インスリン分泌の初期反応を改善させる。SU薬より効果は弱い。 | 主な薬:ファスティック、スターシス、グルファスト |
■インスリン抵抗性改善薬
インスリンが作用する臓器(筋肉・肝臓・脂肪組織)に働き、低下しているインスリンの作用効果を改善させ、血糖を臓器に移行させやすくして血糖を下げる。2型糖尿病に使用。単独使用では低血糖はまず起さない。
| チアゾリジン薬 | 主に筋肉に作用。ときに体重増加、浮腫。心不全のある場合は使いません。 | 主な薬:アクトス |
| ビグアナイド薬(BG薬) | 主に肝臓に作用。 | 主な薬:メルビン、グリコラン、ネルビス、ジベトスB |
■α‐グルコシダーゼ阻害薬(糖質分解酵素阻害薬)
小腸の消化酵素に働いて糖質の消化を緩やかにし、食後血糖上昇をやわらげる。
単独使用では低血糖はまず起きない。大腸でガスを増やすので腹部膨満や放屁がおこりやすい。
1型・2型ともに使用可能。単独での低血糖はまず起きない。
| - | - | 主な薬:グルコバイ、ベイスン |
インスリン治療は注射であることへの恐れや煩わしさ、さまざまな俗説によって受け入れがたいかたもおられます。
医者からインスリン治療が必要です、といわれるのは次の4つのケースに当てはまるはずです。
■糖毒性を改善し、自分の膵臓からのインスリン分泌を回復させるためのインスリン療法
例:SU薬の二次無効による高血糖
方法:各食前の超速効型(+眠前の超持続型)
 ■一時的に必要量が増えたインスリンを体外から加えるインスリン療法
■一時的に必要量が増えたインスリンを体外から加えるインスリン療法
例:手術、感染症、心血管事故などの急性ストレス時、ステロイド薬使用時など
■2型糖尿病での、インスリン相対的不足に対するインスリン療法
方法:混合型の朝夕2回注射、眠前1回超持続型1回注射など
■1型糖尿病など、インスリンの絶対的不足に対するインスリン療法
方法:各食前の超速効型+眠前の超持続型の一日4回注射
休診日:土曜午後・日祝祭日
※午後の窓口での受付は7時まで
※土曜は完全予約制とさせていただいております。
〒662-0973
兵庫県西宮市田中町3丁目1 エイヴィスプラザ2F